第二节 妊娠期的内分泌特点
妊娠期激素可以来自母体,也可来自胎儿内分泌腺。此外,胎盘可以视为一个重要的不完全的内分泌器官,它可以利用母体及胎儿的代谢前身物质-如来自母体胆固醇,来自母体及胎儿肾上腺的脱氢表雄酮硫酸酯(DHEAS),以及由胎儿合成的16α-羟DHEAS及母体的大量氨基酸合成类固醇和蛋白类激素。因此母体血循环中的激素变化往往可以反映胎儿及胎盘的功能状态。
一、妊娠期黄体功能
受精卵植入子宫内膜后,母体卵巢的黄体仍继续分泌孕酮以维持早期妊娠子宫内膜(蜕膜)的发育。但其分泌量从妊娠2-3周开始逐渐下降,至7-8周胎盘滋养层即能分泌足够的孕酮以维持妊娠,妊娠3个月后黄体分泌孕酮功能基本消失而完全由胎盘供应足够孕酮以维持正常胎儿-胎盘复合体需要。
二、胎盘激素
妊娠期胎盘能合成大量甾体激素如雌激素(雌二醇、雌酮、雌三醇)、孕激素(孕酮、孕二醇)等,此外胎盘还合成大量蛋白激素如绒毛膜促性腺激素、胎盘生乳素等。人类胎盘合成分泌的主要激素有:
(一)人类胎盘绒毛促性腺激素
人类胎盘绒毛膜促性腺激素(human chorionic gonadotropin,hCG)为蛋白,分子量约为39000u,由α-亚基与β-亚基以11-12个二硫键互联而成,它在胎盘合体滋养层细胞内合成,为胎盘独有。α-亚基分子量为14900,含92个氨基酸及40%糖;β亚基则由145氨基酸组成,其分子量为23000u,含糖约30%。黄体生成素(LH)、卵泡刺激素(FSH)及促甲状腺激素(TSH)的α-亚基结构与hCG的α-亚基结构大致相同,这四种激素的区别仅在于β-亚基结构不同。胚胎着床后hCG的生成量呈对数递增,到6-8周达高峰,妊娠60-80天达到最高峰,随后逐渐下降,到妊娠160-180天时下降到最低点,此后稍又回升继续保持到分娩。妊娠早期hCG的主要功能是维持卵巢的黄体分泌孕酮以维持早期胚胎发育的需要;它在胎儿-胎盘复合体中还促进类固醇激素的生物合成。
(二)人类胎盘催乳素
人类胎盘催乳素(human placenta lactogen,hPL)也称人类绒毛膜促生长催乳素(human chorionic somatamammotropin,hCS),为单链多肽类激素,其分子量为21600u,由190个氨基酸残基合成,含有两条链内二硫键。人胎盘催乳素与人生长激素有160个相同的氨基酸残基序列,因此二者在免疫学与生物学方面密切相关。hPL也由胎盘合体滋养层细胞合成与分泌,分泌后大部分进入绒毛间隙和胎盘血窦,很少出现于胎体内。
妊娠5-6周即可用放射免疫法测出血浆中的hPL,以后分泌量缓慢上升,自15-30周时即迅速增高,到妊娠34周时达高峰,约7.75mg/L-10.6mg/L以后维持此水平直到分娩。hPL的半寿期在21-23分钟之间,分泌量与胎盘体积成正比;足月妊娠时,每日每百克胎盘约分泌0.5g hPL,以此计算整个胎盘每日分泌1-2g 左右的hPL,产后迅速下降,3-6小时即测不出。
hPL的功能是在孕妇体内与胰岛素、皮质激素协同作用促进乳腺发育及促进正氮平衡,有利于妊娠期蛋白质的蓄积。hPL还抑制脂肪沉积作用,促进脂肪分解使血中游离脂酸升高。当血液中游离脂酸较葡萄糖占优势时,肌组织主要以游离脂酸作为能源,减少对葡萄糖的摄取,有利于胎儿从母血大量地摄取葡萄糖。hPL这一功能是胎儿迅速生长发育的重要条件。hPL在母血中含量与胎盘重量及胎儿体重相关,可直接反映胎盘的功能状态。
(三)孕酮
孕激素主要有孕酮及其代谢产物孕烷二醇,属甾体激素。孕酮由卵巢和肾上腺合成。
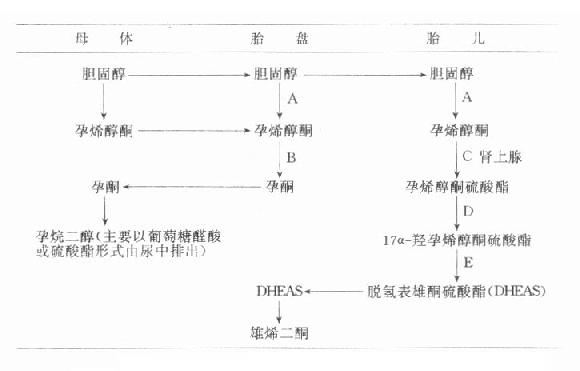
胎盘能利用孕母血中的胆固醇合成孕酮,从妊娠36天起它即能生产足够孕酮。非孕妇血浆孕酮值在0-15ng/ml,孕妇于妊娠第5周时血清中的浓度为24±7.3ng/ml,到孕32周时增高到125.2±37ng/ml,到37孕周达到最高峰为150ng/ml,一直保持到临产前才稍降。待胎盘娩出后迅速降至10-20ng/ml。这证明妊娠末期孕妇血清高水平的孕酮来自胎盘分泌。妊娠早期孕酮日分泌为30-50mg左右(未孕妇仅1-25mg/d),主要为妊娠黄体分泌,到孕末期分泌量为250-300mg/d。胎盘合成的孕酮大部分进入母体与胎儿并进行代谢,主要代谢产物为孕烷二醇,后者主要在肝转变成葡萄糖酸苷及硫酸酯等结合形式,结合型水溶性增加,易从尿中排出,妊娠期末期孕妇尿液中孕烷二醇日排泄量约为35-40mg。血中孕烷二醇的水平随孕酮水平而变动,尿中排泄量也与孕妇血中孕酮量成正比。胎盘内孕酮的合成过程以图14-1简示。

图14-1 胎儿-胎盘复合体孕酮合成途径
有关酶类:A=C20-22裂解酶;B=3β-脱氢酶;C=硫酸酯激酶;
D=17α-羟化酶;E=C17-20裂解酶
从图14-1可见,胎盘合成孕酮的原料是胆固醇,它来源于母血供应。母血还可直接输送孕酮的前身物-孕烯醇酮,用于合成孕酮。
(四)雌激素
雌激素属甾体激素,非孕妇女主要由卵巢、肾上腺皮质合成。雌激素主要有雌酮(E1)、雌二醇(E2)及雌三醇(E3)。由于胎盘组织也能合成雌酮、雌二醇及雌三醇,故正常妊娠妇女的雌激素水平随妊娠月份进展而不断增高,到妊娠第7周时胎盘生成的雌激素已超过50%,因此妊娠期妇女除妊娠头几周外,胎盘才是雌激素的重要合成器官。
正常早期孕妇,雌酮、雌二醇主要来源于卵巢,雌三醇是前两者在外周组织的代谢产物。妊娠期雌激素75%-95%来源于胎儿-胎盘复合体。这是因为胎盘中合成雌激素的某些酶活性极低,而这些酶在胎儿肾上腺、胎肝内却十分丰富。因此要完成整个雌激素的合成与代谢,必须依赖正常的胎儿与胎盘的共同活动,即把胎儿与胎盘视为一个完整的功能单位与统一体,称之为胎儿-胎盘复合体。但此复合体又与母体不可分割,因为合成雌激素的前体来自母血供应。所以母体与胎儿-胎盘复合体在合成雌激素时三位一体,只不过胎盘是雌三醇最终生成部位而已。
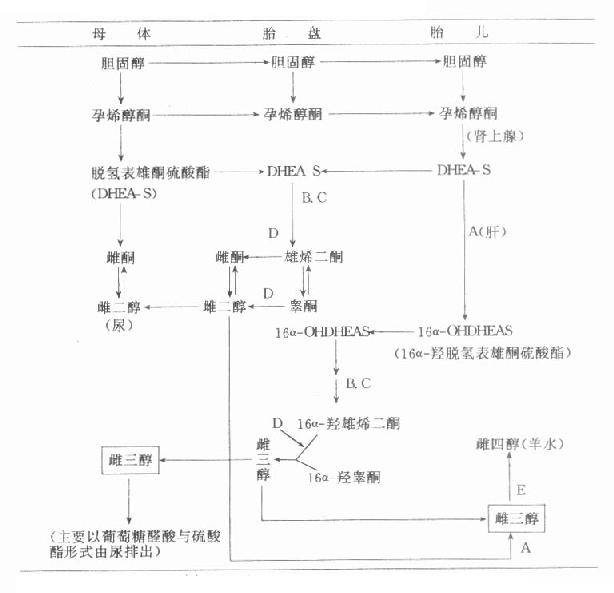
图14-2 胎儿-胎盘复合体雌激素合成途径
有关酶类:A=16α-羟化酶;B=硫酸酯酶;C=3β-羟化酶;D=芳香化酶;E=15α-羟化酶
从图14-1可见,胎儿也能利用从胎盘输送来的胆固醇,或自身合成的胆固醇作为原料,在C20-22裂解酶作用下转变成孕烯醇酮。胎儿肾上腺中存在活性很强的硫酸酯激酶,后者经17α-羟化酶作用下生成17α-羟孕烯醇酮硫酸酯,继而它又在C17-20裂解酶催化下生成脱氢表雄酮硫酯(dehydroepiandrosterone sul-fate,DHEAS)。胎儿生成的DHEAS可返回胎盘在硫酸酯酶及3β-羟化酶作用下生成雄烯二酮,成为合成雌激素的原料。
雄烯二酮可转变成睾酮,睾酮经胎盘内的芳香化酶作用生成雌二醇。雄烯二酮还可直接芳香化而成雌酮,胎盘生成的这两种激素可返回到母体内,成为孕妇血中激素最重要来源。胎儿体内生成的DHEAS还可在胎肝内存在的16α-羟化酶作用下生成16α-羟脱氢表雄酮硫酸酯(16α-OHDHEAS)。16α-OHDHEAS进入胎盘后生成16α-羟雄烯二酮及16α-羟睾酮,这两种雄激素经胎盘内芳香化酶作用转变成雌三醇,雌三醇可返回母体或进入胎儿体内(图14-2)。
胎盘生成的雌二醇在胎儿体内经16α-羟化酶作用转变为雌三醇,进入胎儿体内的雌三醇,在胎肝内经15α-羟化酶作用最科均生成雌四醇(图14-2)。胎儿生成的雌四醇可出现在羊水等体液内,孕妇尿液中的雌四醇的最主要来源也是最终经胎肝生成的。
正常妊娠期妇女血液激素组分的变化可参见表14-1。
表14-1 正常妊娠期血液激素组分的变化
| 激 素 | 非妊娠妇女(范围) | 妊娠后期妇女(范围) |
| 黄体生成素(LH mIU/ml) | 5-25 | <2 |
| 促卵泡成熟激素(FSH mIU/ml) | 2-15 | <2 |
| 垂体生乳素(PRL ng/ml) | 5-25 | 100-300 |
| 生长激素(GH ng/ml) | <5 | <7 |
| 促肾上腺皮质激素(ACTH ng/ml) | 7.8-120 | 12-60 |
| 总T4μg/dl | 5-12 | 7-8 |
| 总T3μg/dl | 50-250 | 120-280 |
| 可的松μg/dl | 5-25 | 10-40 |
| DOC ng/dl | 4-16 | 50-200 |
| 醛固酮ng/dl | 2-10 | 40-150 |
| 雌三醇ng/dl | 0.07-0.3 | 5-25 |
| 孕酮ng/dl | 1-25 | 7.0-250 |
| 1,25-(OH)2D3pg/ml | 10-90 | 20-200 |
三、其它内分泌腺的变化
妊娠期间,孕妇的各器官、系统均发生了明显变化以适应胎儿生长发育的需要。就内分泌系统而言,胎盘与胎儿所合成分泌的激素发挥了相当大的作用,但这些并不能满足母体与胎儿的需要。因此母体内分泌腺在妊娠期亦积极参与适应性变化。
(一)垂体
妊娠期垂体的体积和重量均增加,体积约比妊娠前增加20%-40%,重量几乎增加一倍。垂体前叶分泌的垂体生乳素(PRL)、促甲状腺素(TSH)、促肾上腺皮质激素(ACTH)和黑色细胞刺激素(MSH)增多,生长激素(GH)的分泌无改变,促性腺激素(FSH、LH)的分泌减少,垂体后叶不论催产素-加压素的组织结构或功能在孕期均无特殊改变。PRL于孕7周就开始增多,并随孕周的增加而逐渐升高,血清PRL值可由非孕时的100ng/L上升为足月妊娠时的2μg/L。PRL有促进乳房发育的作用,其分泌增加是产后哺乳的条件。MSH分泌增多,使面颊、乳状、乳晕、腹中线、外阴等处有色素沉着。由于FSH、LH分泌减少,妊娠期卵巢中的卵泡不再发育成熟,也无排卵。
(二)甲状腺
妊娠期垂体前叶分泌的TSH和胎盘分泌的促甲状腺激素释放激素(TRH)和hCG共同引起甲状腺组织增生、肥大,使甲状腺激素合成和分泌增加,致使①基础代谢率(BMR)由非妊娠时的-10%~+15%增加至+20%~+30%,增加20%-30%。②血浆蛋白结合碘(PBI)由非妊娠时的276-630nmol/L增至946-1103nmol/L。③受大量雌激素的影响,肝产生较多的甲状腺素结合球蛋白(TBG),血清TBG浓度由130-250μg/L增至300-500μg/L,为非孕时的25倍。且TBG与甲状腺素(T4)和三碘甲腺原氨酸(T3)的结合力增加,故血浆中结合型的T3、T4量增多,而游离型的T3、T4减少。妊娠期甲状腺功能变化如表14-2。
表14-2 妊娠期甲状腺功能与非妊娠期的比较
| 检查项目 | 非妊娠期 | 妊娠期 |
| 基础代谢(BMR %) | -10%~+15% | +20%~+30% |
| 血清蛋白结合碘(PBI μg/L) | 40~80 | 60~180 |
| 甲状腺结合球蛋白(TBG μg/L) | 130~250 | 300~500 |
| 血清总T3(TT3μg/L) | 152±0.4 | 稍增加 |
| 血清总T4(TT4μg/L) | 60~90 | 100~180 |
| 血清游离T3(FT3ng/L) | 3.9~7.4 | 稍增加 |
| 血清游离T4(FT4ng/L) | 20~40 | 稍增加 |
(三)甲状旁腺
甲状旁腺激素(PTH)的主要功能是调节Ca、P代谢,维持Ca、P的自身稳定和平衡。PTH的主要作用部位是肾和骨质,它可增强肾小管的重吸收能力,对P的重吸收能力减少,尿磷排量增加,Ca的排量减少,最后表现为血磷降低,血钙增高。甲状旁腺在妊娠时呈增生状态,孕24周开始血浆中PTH的浓度逐渐升高以满足妊娠期及胎儿对钙质的需要。
(四)肾上腺
妊娠期间,由于大量雌激素的影响,孕妇肾上腺皮质分泌活动增加,孕妇血皮质醇水平随孕期的进展而逐渐升高。醛固酮每日分泌量由非孕时的139mmol-695mmol(50-250μg)上升为足月时的2780mmol(1mg)左右,是原来的4倍以上。醛固酮与肾素、血管紧张素一起,调节控制血容量、血钠、血钾平衡及血压。妊娠期间肾上腺皮质中层囊状带分泌的糖皮质激素-皮质醇是非孕时的3倍;网状带分泌的性激素睾丸酮也略增加,故孕妇的阴毛、腋毛均可增粗、增多。而孕期肾上腺髓质所产生的肾上腺素和去甲肾上腺素却无改变。
(五)胰腺
妊娠期由于胎盘滋养层细胞产生的胎盘生乳素、雌激素、孕激素、胎盘胰岛素酶及肾上腺皮质激素分泌增多等,均为妊娠期特有的抗胰岛素因素,它们使胰岛素发生代偿性功能亢进,即胰岛增大,β细胞增多、增加胰岛素的分泌来维持体内的糖代谢。胰岛素分泌增多从孕中期开始,至分娩前达高峰。