
第八节 胰腺
胰腺是腹腔内实质性器官,位置深,体积小,与周围脏器不仅缺乏天然对比,而且还缺乏使胰腺直接显影的方法,故在X线诊断胰腺疾患方面,仍存有困难。因此须了解X线检查在胰腺方面的价值与限制。常用的X线检查如胃肠钡餐造影、腹膜后充气造影加体层摄影等,都是一种间接方法,借助胰腺周围器官的形态、位置的改变,从而推测胰腺有无增大,有时还要借助胆系造影、泌尿系造影辅助诊断,排除胆、肾病变。近十年来发展了内窥镜逆行胰胆管造影、胰腺血管造影等,明显改善了胰腺的X线诊断范畴,Ct 为胰腺以及与周围邻近脏器提供了可靠的诊断图像,但仍不能达到早期诊断的目的。所以对胰腺疾患的诊断,需参考临床各种检查资料,结合X线征象,综合分析而成。
一、检查方法
(一)腹部平片
胰腺在平片上不能显示其轮廓与大小,故应用不多,但在急性胰腺炎时,可在胰腺区相应的部位,见到肠曲反射性郁张,如十二指肠、升、横结肠等肠曲扩张。在慢性胰腺炎时,有时可见胰管结石或胰腺钙化。
(二)造影检查
1.胃肠钡餐造影或用低张十二指肠气钡双重造影 造影方法详见本章第一节。造影的目的,在于观察胰腺疾病引起胃、十二指肠、十二指肠空肠曲以及横结肠的相应改变。由于胰头与十二指肠曲关系紧密,可选用胃肠钡餐、低张十二指肠造影。此方法主要用于胰腺癌或胰腺囊肿患者。
2.经皮肝穿胆管造影 由于总胆管与胰腺关系紧密,在解剖上胆总管分为胰腺上段(十二指肠球后段)、胰腺段(十二指肠曲内)以及十二指肠段(壁内段)。因此,胰头病变常见总胆管的形态和位置改变。
以上为主要的间接检查方法。
3.内窥镜逆行胰胆管造影(ERCP) 造影方法详见本章第五节。能同时使胰管与胆管显影,观察主胰管的走行、方向以及管径大小与形态的改变;还可观察胰管的分支与形态。胆管的充盈情况以及胆管的形态、位置有无变化。适用于慢性胰腺炎、胰腺癌或黄疸待查的患者。
4.选择性腹腔动脉造影或肠系膜上动脉造影 胰腺的血液供给来自脾动脉和十二指肠动脉的分支。胰腺肿瘤可使腹腔动脉、肠系膜上动脉及其分支移位或血管受侵及,有时可显示肿瘤血管。胰腺癌为少血管性肿瘤,一般看不见多血管区。本法适用于胰腺肿瘤的诊断。
(三)CT检查
见第七章第六节
二、正常X线表现
胰腺位于腹上区和左季肋部,是腹膜后器官,长12-15cm,宽3-4cm,厚1.5-2.5cm。分头、颈、体、尾四部,各部之间无明显分界线,胰腺头、颈部在腹中线右侧,中线左侧为体尾部,胰腺的部位,相当于第1、2腰椎平面。
主胰管从胰尾开始,贯穿胰腺全长 ,在十二指肠降部后内缘与总胆管汇合,开口于十二指肠乳头。主胰管管径从胰头部开始到胰尾处逐渐变细,胰头部胰管宽约4-5mm,胰体部宽约2-3mm,胰尾部则为1-2mm。胰管走行可呈上升型或水平型。还可见副胰管,较短,开口于十二指肠乳头的上方,是为副乳头。主、副胰管均由粗到细,有如树支状的小分支,走行柔软(图5-60)。一般在注射造影剂后数分钟内,胰管即可排空。

图5-60 正常胰管及其分支
胰腺与紧邻的关系:胰腺头部的大部分位于十二指肠曲内,其前上方为胃窦,前下方为横结肠,门静脉在胰头的后方,总胆管在胰头后方或穿过胰头入十二指肠。肠系膜上动脉从胰头与体部交界处上方越过。胰腺体部前面为胃体后壁和小网膜囊,后方为腹主动脉、下腔静脉,左肾上腺与左肾上极。胰尾的前方为胃体之垂直部,结肠脾曲在胰尾前上方,脾脏位于其前下方。其后方为左肾上腺与左肾。
三、胰腺常见病
(一)胰腺炎(Pancreatitis)
严重的急性胰腺炎属急腹症之列,为排除其它急腹症而作平片检查。平片示附近肠曲呈反射性肠郁张,十二指肠扩张,胀气;近段空肠亦扩大,以及胃、横结肠胀气。如在郁积的十二指肠降段内缘有平直、压迹,说明胰头增大,则诊断可成立,因为胰腺囊肿不引起反射性肠郁张。如果炎症再扩散,还可见胃与横结肠距离增大,此时由于胰腺肿大伴邻近肠管与系膜挛缩所致,有“小喇叭”征之称,喇叭口在左上方。病情缓解后,钡餐检查仍可出现胃与十二指肠有受压变形的改变。
慢性胰腺炎是由于急性胰腺炎反复发作的结果。X线检查的目的在于了解病变的程度、范围,是否并发囊肿,以及与胰腺癌的鉴别等。
平片征象:多无异常,但约有30%可在胰腺区发现钙化影与结石影。钙化发生于胰腺实质,而结石发生于阻滞的胰管内。平片示在腰1.2平面,横跨脊柱,沿胰腺分布有散在的小斑点状或呈斑片状的钙化影。发现胰腺钙化与结石则支持慢性胰腺炎的诊断。
造影表现:轻度炎症,造影无异常,炎症到一定程度时,造影才有改变。各种造影中,可靠的征象为ERCP胰管的改变。直接显示主、副胰管与其分支都有不同程度的扩张与狭窄;重者扩张与狭窄都增重,如串珠状改变,可伴有假性囊肿形成。(图5-61)

图5-61 慢性胰腺炎
1.主胰管及其分支明显扩大 2.假性囊肿形成
胆总管下端可狭窄、变形甚至至阻塞。
胃肠造影或低张十二指肠造影可示十二指肠曲轻度扩大,隆段内缘轻度受压,其粘膜因炎症牵拉呈锯齿状边缘,乳头增大呈现反“3”字征,但不如肿瘤那样僵硬。
(二)胰腺癌(Pancreatic carcinoma)
胰腺癌为胰腺肿瘤中最常见者,多见于50-70岁的男性,胰腺癌中以头部最多,约占65-85%,胰体次之,胰尾最少。胰腺癌发生于胰管或腺泡上皮,病理上分髓样癌、胶样癌和硬癌,后者多有纤维组织增生,似疤痕样,体积不大,不易与慢性胰腺炎鉴别。胰腺癌生长迅速,形成肿块后易压迫邻近周围脏器或直接侵蚀,以致引起临床胃肠道症状与阻塞性黄疸。
怀疑胰腺癌患者,首选B超,判断胰腺部位有无肿块?若系黄疸,判断阻塞在肝内或肝外?其次是胃肠钡餐造影或低张十二指肠造影、ERCR 、CT和血管造影等。由于胰腺癌的压迫侵蚀,使胃肠造影显示功能性、压迫性及侵蚀性的相应改变。功能性变化无特殊诊断意义。压迫性改变有1.胃窦部“垫征”,系增大的胰头,压迫胃窦使出现局限性压迹。2.十二指肠降部内缘双边征,双边征出现于斜位或切线位上,十二指肠内缘呈现双边,其中一边为癌肿的压迫与浸润;另一边则为残存的粘膜。3.反“3”字征:癌肿向肠腔内突入,但乳头部受总胆管和胰管的牵引与固定,使突向腔内受限而形成反“3”字征(图5-62)。4.增大的胆囊与增粗的总胆管都可在相应的部位形成压迹。侵蚀性改变系指胃、肠壁局部僵硬、固定,还可见腔内有结节状的充盈缺损及肠壁的不规则或边缘模糊不清等。胃肠造影的优点在于简便易行,但较小的肿瘤未见引起上述变化时,则不易发现病变;而轻微的改变又不易与其它疾病相鉴别,故还须采用其它造影方法。

图5-62 胰 腺 癌
1.垫征 2.胆囊压迹 3.双边征 4.笔杆征 5.反“3”字征
6.十二指肠壁不规则 7.十二指肠充盈缺损
ERCP:如发生在主胰管内,可见主胰管呈现不规则的狭窄,视狭窄程度可导致胰管不完全性或完全性阻塞(图5-63),狭窄的近端可扩张。如发生在腺泡内不会引起主胰管的改变,只有胰管分支的移位和变形,再长大时,主胰管亦可变窄移位。如实质显影则见局限性充盈缺损。若胆总管下端受侵,可显示狭窄与变形。此检查对胰腺癌的早期诊断有一定帮助,但常须和慢性胰腺炎鉴别,必需进行综合性分析。

图5-63 胰腺癌
1 .主胰管截断 2.胰管分支变形移位
选择性动脉造影:小的癌瘤使动脉拉直、推移或呈不规则扩张。肿块增大则见血管受压移位,有时可见不规则的肿瘤血管。肝动脉、腹腔动脉、肠系膜上动脉主干亦可受侵变形,说明胰腺癌有广泛浸润,已失去手术机会。
(三)胰腺囊肿(Pancreatic cyst)
1.病理
胰腺囊肿有各种不同的分类方法。根据病理有真性囊肿与假性囊肿之分,并以后者多见,约占40-50%.真性囊肿的内壁衬有胰腺上皮层,囊内含胰腺分泌物,体积常较小,按病因又可分为三种:即先天性囊肿(可伴有或不伴有肝、肾等脏器囊肿)、寄生虫性囊肿及潴留囊肿(因胰管阻塞、分泌液潴留致胰管囊样扩张)。假性囊肿由于急、慢性胰腺炎或外伤引起,囊肿内壁缺少上皮层。囊内液体由炎性渗出物,胰液或血液所致的组织反应,围以腹膜、粘连的网膜或纤维结缔组织形成假膜。上述液体常集聚于小网膜囊内或小网膜囊以外,形成包裹性积液,是为假性囊肿。囊肿直径大小不一,从几厘米到十数厘米;囊液可从数百亳升至数千毫升不等。
2.X线征象
(1)平片:视胰腺囊肿大小而异,小者X线不易发现,大者可见胃肠道移位(在胃肠有积气的情况下)。在积气肠管衬托下,可发现软组织块影,偶尔可见囊壁钙化。
(2)胃肠钡餐造影:较大的胰腺囊肿推移、压迫邻近脏器,钡餐检查可反映囊肿的部位、大小和范围。压迫征象为胰腺邻近的胃肠有光滑弧形压迹与移位,粘膜皱襞完整但平坦,受压范围较广泛,但不出现结节状影。肠壁无浸润僵直感。不同部位的囊肿引起不同的压迫征象(图5-64)。胰头部或附近处囊肿,使十二指肠曲增大,十二指肠降部向右移位,水平段和升段向下向左移位。胃窦部向左上移位。胰体部囊肿多见,可发生于胃肝之间使胃向下前移位,致使胃小弯有弧形压迹;亦可位于胃结肠间,使胃向上移位,横结肠向下移位,十二指肠空肠曲向下移位;胰体部囊肿还可向下发展,伸入横结肠系膜,使横结肠左半向上移位,降结肠向左移位,胃移位有如胃结肠间,但较轻。胰尾部囊肿,位于胃体上部大弯与脾脏之间,使胃体大弯出现弧形压迹,有如增大的脾压迹,但侧位片见胃体向前移位。此外,还可见十二指肠空肠曲向右下移位,结肠脾曲向下移位。
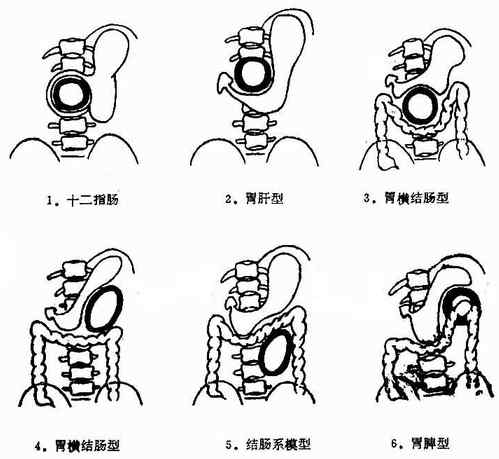
图5-64 胰 腺 假 性 囊 肿