



第六节 慢性化脓性中耳炎
慢性化脓性中耳炎(chronic suppurative otitis media)是中耳粘膜、骨膜或深达骨质的慢性化脓性炎症,常与慢性乳突炎合并存在。本病极为常见。临床上以耳内反复流脓、鼓膜穿孔及听力减退为特点。可引起严重的颅内、外并发症而危及生命。
病因
多因急性化脓性中耳炎延误治疗或治疗不当、迁延为慢性;或为急性坏死型中耳炎的直接延续。鼻、咽部存在慢性病灶亦为一重要原因。一般在急性炎症开始后6~8周,中耳炎症仍然存在,统称为慢性。
常见致病菌多为变形杆菌、金黄色葡萄球菌、绿脓杆菌,以革兰氏阴性杆菌较多,无芽胞厌氧的感染或混合感染亦逐渐受到重视。
病理及临床表现
根据病理及临床表现分为三型:
(一)单纯型:最常见,多由于反复发作的上呼吸道感染时,致病菌经咽鼓管侵入鼓室所致,又称咽鼓管室型。炎性病为主要位于鼓室粘膜层,鼓室粘膜充血、增厚,圆形细胞浸润,杯状细胞及腺体分泌活跃。临床特点为;耳流脓,多为间歇性,呈粘液性或粘液脓性,一般不臭。量多少不等,上呼吸道感染时,脓量增多。鼓膜穿孔多为紧张部中央性,大小不一,但穿孔周围均有残余鼓膜(图9-3,耳部彩图7,8)。鼓室粘膜粉红色或苍白,可轻度增厚。耳聋为传导性,一般不重。乳突X线摄片常为硬化型,而无骨质缺损破坏。




图9-3 鼓膜穿孔类型
(二)骨疡型:又称坏死型或肉芽型,多由急性坏死型中耳炎迁延而来。组织破坏较广泛,病变深达骨质,听小骨、鼓窦周围组织可发生坏死;粘膜上皮破坏后,局部有肉芽组织或息肉形成。此型特点:耳流脓多为持续性,脓性间有血丝,常有臭味。鼓膜紧张部大穿孔可累及鼓环或边缘性穿孔(图9-3)。鼓室内有肉芽或息肉,并可经穿孔突于外耳道(耳部彩图9)。传导性聋较重。乳突X线摄片为硬化型或板障型,伴有骨质缺损破坏。
(三)胆脂瘤型:胆脂瘤非真性肿瘤,而为一位于中耳、乳突腔内的囊性结构。囊的内壁为复层鳞状上皮,囊内充满脱落上皮、角化物质及胆固醇结晶,囊外侧以一层厚薄不一的纤维组织与其邻近的骨壁或组织紧密相连。由于囊内含有胆固醇结晶,故称胆脂瘤(cholesteatoma)。
胆脂瘤形成的确切机制尚不清楚,主要的学说有:
1.上皮移入学说:外耳道及鼓膜的上皮沿松弛部或紧张部边缘性穿孔处的骨面向鼓室、鼓窦移行生长,其上皮及角化物质脱落于鼓室及鼓窦内,逐渐聚积成团、增大,引起周围骨质吸收破坏,形成胆脂瘤,此称为后天性继发性胆脂瘤。
2.袋状内陷学说:由于咽鼓管长期阻塞,鼓室内产生负压,鼓膜松弛部内陷形成小袋陷入鼓室内,袋内上皮反复脱落,堆积扩大,周围骨质遭到破坏,形成胆脂瘤(图9-4)。因此种胆脂瘤在形成前可不经化脓性中耳阶段,故称后天性原发性胆脂瘤。

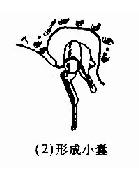

图9-4 胆脂瘤形成示意图
胆脂瘤因其对周围骨制裁的直接压迫,或由于其基质及基质下方的炎性肉芽组织产生的多种酶(如溶酶体酶、胶原酶等)和前列腺素等化学物质的作用,致使周围骨质脱钙,骨壁破坏,炎症由此处向周围扩散,可导致一系列颅内、外并发症。
临床特点:耳长期持续流脓,有特殊恶臭,鼓膜松弛部或紧张部后上方有边缘性穿孔(图9-3)。从穿孔处可见鼓室内有灰白色鳞屑状或豆渣样物质,奇臭(耳部彩图10,11)。一般有较重传导性聋,如病变波及耳蜗,耳聋呈混合性。乳突X线摄片示上鼓室、鼓窦或乳突有骨质破坏区,边缘多浓密、整齐。
以上三型慢性化脓性中耳炎的鉴别要点见表9-2。
表9-2 三型慢性化脓性中耳炎的鉴别要点
| 单纯型 | 骨疡型 | 胆脂瘤型 | |
| 病理改变 | 限于中、下鼓室粘膜 | 病变侵蚀骨质,有肉芽及息肉 | 有胆脂瘤形成 |
| 耳流脓 | 间歇流脓,粘液或粘脓性,不臭 | 持续流脓,臭 | 持续流脓,可有白色鳞片、豆渣样物,恶臭 |
| 鼓膜 | 紧张部中央性穿孔 | 紧张部大穿孔或边缘性穿孔,可累及鼓环 | 松弛部穿孔或边缘性穿孔 |
| 听力 | 传导性聋 | 传导性聋或混合性聋 | 传导性聋或混合性聋 |
| 乳突X线摄片 | 乳突多为硬化型,骨质无缺损破坏 | 硬化型或板障型 ,有骨质缺损破坏 | 有胆脂瘤空洞形成,边缘浓密锐利 |
| 并发症 | 一般无并发症 | 可有颅内,外并发症 | 易引起颅内、外并发症 |
| 治疗原则 | 保守治疗,控制感染后,行鼓室成形术恢复听力 | 消除肉芽或息肉,通畅引流,无效则行乳突手术,消除病灶的同时,尽量保持或重建听力 | 及早行乳突根治术,清除病灶,防止并发症 |
治疗
治疗原则为消除病因,控制感染,通畅引流,彻底清除病灶,防治并发症;重建听力。
(一)病因治疗:积极治疗上呼吸道病灶性疾病,如慢性鼻窦炎、慢性扁桃体炎。
(二)局部治疗:局部治疗包括药物治疗和手术治疗。根据不同类型采用不同方法。
1.单纯型:以局部用药为主。流脓停止、耳内完全干燥后穿孔或可自愈,穿孔不愈者可行鼓膜修补术或鼓室成形术。
(1)局部用药:按不同病变情况选用药物:①抗生素水溶液或抗生素与类固醇激素类药物混合液,如0.25%氯霉素液、氯霉素可的松液、3%洁霉素液、1%黄连素液等,用于鼓室粘膜充血、水肿,有脓液或粘脓时。②酒精或甘油制剂,如4%硼酸酒精、4%硼酸甘油,2.5~5%氯霉素甘油等,适用于粘膜炎症逐渐消退,脓液极少,中耳粘膜水肿、潮湿者。③粉剂,如硼酸粉、氯霉素硼酸粉等,仅用于穿孔大、脓液极少时,有助于干耳。
(2)局部用药注意事项:①用药前先清洗外耳道及中耳腔内脓液,可用3%双氧水或硼酸水清洗,后用棉花签拭净或以吸引器吸尽脓液,方可滴药。②抗生素滴耳剂宜参照中耳脓液的细菌培养及药物敏感试验结果,选择适当药物。氨基糖甙类抗生素用于中耳局部可引起内耳中毒,应慎用或尽量少用。③粉剂宜少用,粉剂应颗粒细、易溶解,一次用量不宜多,鼓室内撒入薄薄一层即可。穿孔小、脓液多者忌用,因粉剂可堵塞穿孔,妨碍引流。
滴耳法:病人取坐位或卧位,患耳朝上。将耳廓向后上方轻轻牵拉,向外耳道内滴入药液3~4滴。然后用手指轻按耳屏数次,促使药液经鼓膜穿孔流入中耳。数分钟后方可变换体位。注意滴耳药液应尽可能与体温接近,以免引起眩晕。
(3)为改善听力,可行鼓膜修补术或鼓室成形术,但宜在中耳腔炎症消退、停止流脓2~3月、咽鼓管通畅者施行。对较小穿孔可在门诊行烧灼法。用50%三氯醋酸烧灼穿孔边缘,再贴一薄层复盖物(如酚甘油薄棉片、硅胶膜等)起一桥梁作用,促使新生鼓膜上皮沿复盖物生长愈合。有的需数次才能愈合。
2.骨疡型:
(1)引流通畅者,以局部用药为主,但应注意定期复查。
(2)中耳肉芽可用10~20%硝酸银烧灼或刮匙刮除,中耳息肉可用圈套器摘除。
(3)引流不畅或疑有并发症者,根据病变范围,行改良乳突根治术或乳突根治术,并酌情同时行鼓室成形术以重建听力。
3.胆脂瘤型:应及早施行改良乳突根治术或乳突根治术,彻底清除病变,预防并发症,以获得一干耳,并酌情行鼓室成形术以提高听力。
乳突根治术(radical mastoidectomy):是根除乳突、鼓窦和鼓室内病变,将三者与外耳道相通,形成一复盖上皮的空腔(图9-5)。手术目的是彻底清除乳突、鼓窦、鼓室和咽鼓管鼓口病变组织,停止流脓、获得干耳,防治颅内、外并发症。适用于骨疡型、胆脂瘤型中耳炎,合并各种耳源性并发症者。经典的乳突根治术可使听力遭到一定程度的损害,一般听力可下降50~60dB(HL)。随着耳显微外科及鼓室成形术的迅速发展,近年在清除中耳乳突病变的同时,尽量保留与传音功能有关的中耳结构,采用各种术式重建听力。
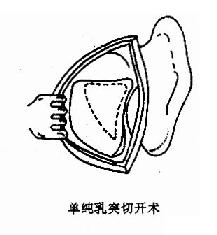
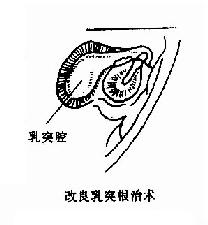
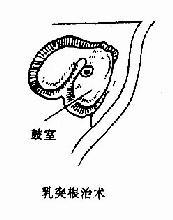
图9-5 乳突手术类型
手术要点:局麻或全林。常用耳内切口,然后分离软组织,暴露乳突骨皮质及外耳道后、上壁。通常进入鼓窦的进路有二种。一种是自外耳道上棘后上方三角区(筛区)磨(凿)开外层骨质,进入鼓窦;另一是自上鼓室进路,磨(凿)除上鼓室外侧骨壁,开放上鼓室,再经鼓窦入口,进入鼓窦。然后除去乳突气房,彻底清除乳突病变组织。断骨桥,削低外耳道后骨壁及面神经嵴,去除鼓窦与鼓室的病变,但应保留镫骨,最后修薄外耳道后壁皮片,贴覆于乳突腔后下壁,填入碘仿纱条,缝合切口。
改良乳突根治术(modified radical mastoidectomy):是在清除乳突腔、鼓窦入口及上鼓室病变的前提下,不损伤或少损伤鼓室内结构,从而保持或增进病人听力(图9-5)。适用于胆脂瘤局限于上鼓室、鼓窦,鼓膜松弛部或后上方边缘性穿孔,而鼓膜紧张部完好、听力尚好,无并发症者。
鼓室成形术(tympanoplasty):是根治中耳病灶和重建鼓室传音结构的手术。目的是清除病灶,并修复鼓膜及重建听骨链,以提高听力。一般分五型(图9-6),Ⅰ型;即鼓膜修补术。Ⅱ型:适用于上鼓室乳突病变、听骨链轻度病变。清除病变,重建听骨链。Ⅲ型:适用于听骨链病变严重,镫骨完整者。修复鼓膜与镫骨连接。Ⅳ型:适用于镫骨缺损,两窗仍活动者。建成包括蜗窗及咽鼓管口的小鼓室。Ⅴ型:镫骨底板固定者。一期先修复鼓膜,二期行镫骨手术或半规管开窗术。近年,不少学者又提出各种分类法,除鼓膜成形术外,鼓室成形术可归成五类:鼓膜成形听骨链重建术、联合进路鼓室成形术(闭合技术)、改良乳突根治加鼓室成形Ⅲ型(开放技术)、分期鼓室成形术和内耳开窗术。

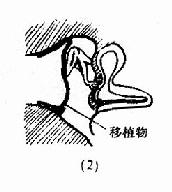
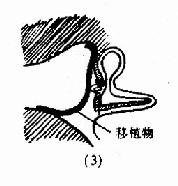
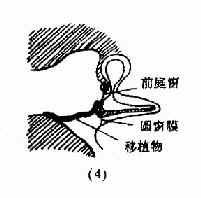

图9-6 鼓室成形术