第八章 尿的生成和排出
肾是维持机体内环境相对稳定的最重要的器官之一。通过尿的生成和排出,①排除机体的大部分代谢终产物以及进入体内的异物;②调节细胞外液量和渗透压;③保留体液中的重要电解质如钠、钾、碳酸氢盐以及氯离子等,排出氢离子,维持酸碱平衡。
尿的生成包括肾小球的滤过,肾小管和集合管的重吸收以及它们的分泌三个基本过程。
本章主要阐述肾的尿生成过程及其调节机制,以及输尿管和膀胱的排尿活动。
第一节 肾的功能解剖和肾血流量
一、肾的功能解剖
(一)肾单位和集合管
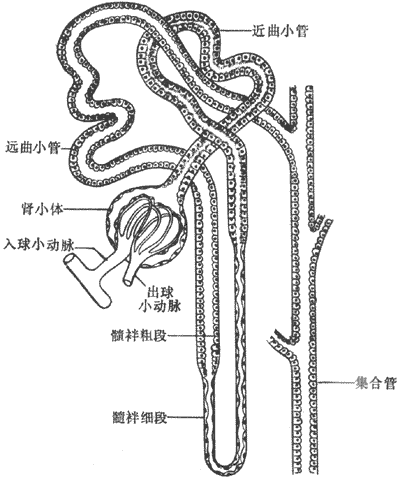
肾单位是肾的基本功能单位,它与集合管共同完成泌尿功能。人的两侧肾约有170-240万个肾单位,每个肾单位包括肾小体和肾小管部分(图8-1)。肾小体包括肾小球和肾小囊两部分。肾小球是一团毛细血管网,其峡谷端分别与入球小动脉和出球小动脉相连(图8-2)。肾小球的包囊称为肾小囊。它有两层上皮细胞,内层(脏层)紧贴在毛细血管壁上,外层(壁层)与肾小管壁相连;两层上皮之间的腔隙称为囊腔,与肾小管管腔相通。血浆中某些成分通过肾小球毛细血管网向囊腔滤出;滤出时必须通过肾小球毛细血管内皮细胞、基膜和肾小囊脏层上皮细胞,这三者构成滤过膜(图8-3)。

图8-1 肾单位示意图
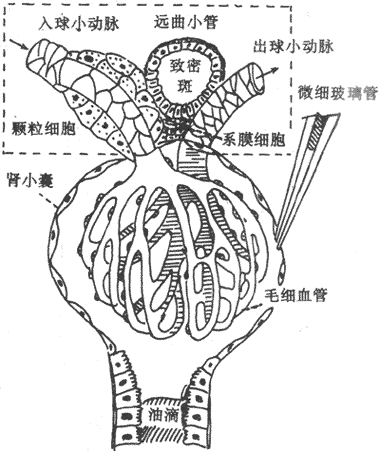
图8-2 肾小球、肾小囊穿刺和近球小体示意图方框示近球小体
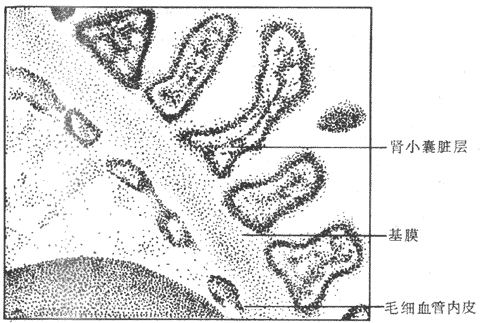
图8-3 滤过膜示意图
肾小管由近球小管、髓袢和远球小管三部分组成。近球小管包括近由小管和髓袢降支粗段。髓袢由髓袢降支和髓袢升支组成;前者包括髓袢降支粗段(也是近球小管的组成部分)和降支细段;后者是指髓袢升支细段和升支粗段(也是远球小管的一部分)。远球小管包括髓袢升支粗段和远曲小管。远曲小管末端怀集合管相连。
集合管不包括在肾单位内,但在功能上和远球小管密切相关,它在尿生成过程中,特别是在尿液浓缩过程中起着重要作用,每一集合管接受多条远内小管运来的液体。许多集合管又汇入乳头管,最后形成的尿液经肾盏、肾盂、输尿管而进入膀胱,由膀胱排出体外。
(二)皮质肾单位和近髓肾单位
肾单位按其所在部位不同,可分为皮质肾单位和近髓肾单位(髓旁肾单位)两类(图8-4)。
皮质肾单位主要分布于外皮质层和中皮质层。人肾的皮质肾单位约占肾单位总数的85%-90%。这类肾单位的肾小球体积较小;入球小动脉的口径比出球小动脉的粗,两者口径之比约为2:1。出球小动脉进一步再分为毛细血管后,几乎全部分布于皮质部分的肾小管周围。这类肾单位的髓袢甚短,只达外髓质层,有的甚至不到髓质。
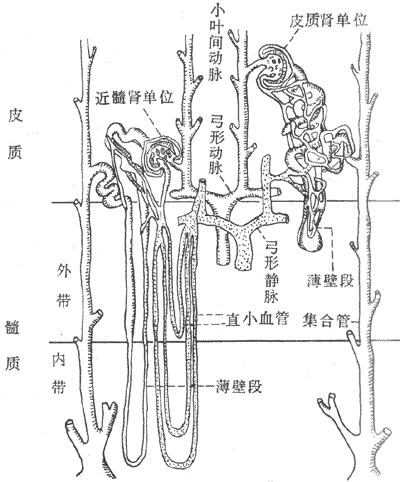
图8-4 肾单位和肾血管的示意图
处于肾皮质不同部位的肾单位和肾血管的结构显著不同
近髓肾单位分布于靠近髓质的内皮质层,在人肾约占肾单位中的10%-15%。这类肾单位的肾小球体积较大;其髓袢甚长,可深入到内髓质层,有的甚至到达乳头部。出球小动脉不仅形成缠绕邻近的近曲小管或远曲小管的网状毛细血管,而且还形成细而长的U字形直小血管。直小血管可深入到髓质,并形成毛细血管网包绕髓袢升支和集合管。近髓肾单位和直小血管的这些解剖特点,决定了它们在尿的浓缩与稀释过程中起着重要作用。
(三)近球小体
近球小体(juxtaglomerular apparatus)由颗粒细胞、系膜(间质)细胞和致密斑三者组成(图8-2)。颗粒细胞是位于入球小动脉的中膜内的肌上皮样细胞,内含分泌颗粒,分泌颗粒内含肾素。系膜细胞是指入球小动脉和出球小动脉之间的一群细胞,具有吞噬功能。致密斑位于远曲小管的起始部分,此处的上皮细胞变为主柱状细胞,局部呈现斑纹隆起,称为致密斑,致密斑与入球小动脉和出球小动脉相接触。致密斑可感受小管液中NaCI含量的变化,并将信息传递至颗粒细胞,调节肾素的释放。
近球小体主要分布在皮质肾单位,因而皮质肾单位含肾素较多,而近髓肾单位则几乎不含肾素。肾素分布的这种差异,也提示两种肾单位在功能上有所不同。
(四)肾的神经支配
肾交感神经主要从胸12至腰12脊髓发出,其纤维经腹腔神经丛支配肾动脉(尤其是入球小动脉和出球小动脉的不滑肌)、肾小管和释放肾素的颗粒细胞。肾交感神经末稍释放去甲肾上腺素,调节肾血流量、肾小球滤过率、肾小管的重吸收和肾素释放。有人认为,未发现肾有副并感神经支配,肾的各种感受器可经肾神经传入脊髓,并从脊髓投射到中枢的不同部位。
(五)肾的血液供应
肾动脉由腹主动脉垂直分出,其分支经叶间动脉→弓形动脉→小叶间动脉→入球小动脉。每支入球小动脉进入肾小体后,又分支成肾小球毛细血管网,后者汇集成出球小动脉而离开肾小体。出球小动脉再次分成毛细血管网,缠绕于肾小管和集合管的周围。所以,肾血液供应要经过两次毛细血管网,然后才汇合成静脉,由小叶间静脉→弓形静脉→叶间静脉→肾静脉(图8-4)。
肾小球毛细血管网介于入球小动脉和出球小动脉之间,而且皮质肾单位入球小动脉的口径比出球小动脉的粗1倍。因此,肾小球毛细血管内血压较高,有利于肾小球的滤过作用;肾小管周围的毛细血管网的血压较低,可促进肾小管的重吸收。
二、肾血液循环的特征
肾的血液供应很丰富。正常成人安静时每分钟有1200ml血液流过两侧肾,相当于心输出量的1/5-1/4左右。其中约94%的血液分布在肾皮质层,5%-6%分布在外髓,其余不到1%供应内髓,通常所说的肾备注量主要指肾皮质血流量。
肾血流量的调节包括肾血流量的自身调节和神经体液调节。
(一)肾血流量的自身调节
肾血流量的自身调节表现为动脉血压在一定范围内变动时,肾血流量仍然保持相对恒定(图8-5)。离体肾实验观察到,当肾动脉的灌注压(相当于体内的平均动脉压)由2.7kPa(20mmHg)提高到10.7kPa(80mmHg)的过程中,肾血流量将随肾灌注压的升高而成比例地增加;而当灌注压在10.7-247kPa(80-180mmHg)范围内变动时,肾血流量又将随灌注压的长高而增加。这种不依赖肾外神经支配使肾血流量在一定的血压变动范围内能保持不变的现象,表明它具有自身调节。一般认为,自身调节只涉及肾皮质的血流量。
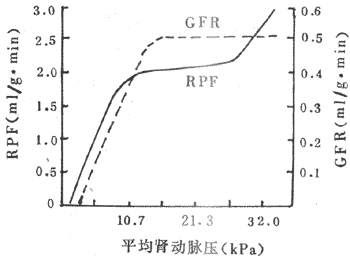
图8-5 肾血流量和肾小球滤过率的自身调节
RPF:肾血浆流量 GFR:肾小球滤过率
关于自身调节的机制,有人提出肌源学说来解释。此学说认为,当肾灌注压增高时,血管平滑肌因灌注压增加而受到牵张刺激,这使得不滑肌的紧张性加强,血管口径相应地缩小,血流的阻力便相应地增大,保持肾血流量稳定;而当灌注压减小时则发生相反的变化。由于在灌注压低于10.77kPa(80mmHg)时,平滑肌已达到舒张的极限;而灌注压高于247kPa(180mmHg)时,平滑肌又达到收缩的极限。因此,在10.7kPa(80mmHg)以下和24kPa(180mmHg)以上时,肾血流量的自身调节便不能维持,肾血流量将随血压的变化而变化。只有在10.7-24kPa(80-180mmHg)的血压变化范围内,入球小动脉平滑肌才能发挥自身调节作用,保持肾血流量的相对恒定。如果用罂粟碱、水合氯醛或氰化钠等药物抑制血管平滑肌的活动,自身调节便告消失。此外,还不能完全排除其它因素如肾内组织液压力、代谢产物等因素在肾血流量自身调节中的作用。通过肾血流量自身调节,使肾小球滤守率不会因血压波动而改变,维持肾小球滤过率相对恒定(图8-5)。
(二)肾血流量的神经和体液调节
肾血流量的神经、体液调节使肾血流量与全身的血液循环调节相配合。肾交感神经活动加强时,引起肾血管收缩,肾血流量减少。影响肾交感神经活动的因素已在心血管反射中作了详述(见第四章)。
肾上腺素与去甲肾上腺素都能使肾血管收缩,肾血流量减少。血管升压素和血管紧张素等也能使肾血管收缩;前列腺素可使肾血管扩张。
总之,在通常情况下,在一般的血压变化范围内,肾主要依靠自身调节来保持血流量的相对稳定,以维持正常的泌尿功能。在紧急情况下,全身血液将重新分配,通过交感神经及肾上腺素的作用来减少肾血流量,使血液分配到脑、心脏等重要器官,这对维持脑和心脏的血液供应有重要意义。