第十七章 骨关节疾病
骨关节疾病种类很多,包括发育障碍、损伤,炎症、代谢和内分泌紊乱以及肿瘤和瘤样病变等。本章主要介绍骨折愈合、常见骨肿瘤、佝偻病和骨软化症、类风湿关节炎和大骨节病。为了便于理解本章的内容,兹复习骨和关节的基本结构,着重于与病变有关的内容。
骨是一种特殊的结缔组织,由多种细胞和细胞间的骨基质组成。
1.骨基质(bone matrix)由有机物质和无机盐构成。包括:①胶原纤维,约占90%,主要是Ⅰ型胶原;②蛋白多糖(proteoglycan),构成胶原纤维间的无定形物质;③骨盐(bony salt)主要是羟磷灰石。
2.骨的细胞成分 包括:①骨母细胞(osteoblast):胞浆内有丰富的粗面内质网和核蛋白体,合成前胶原蛋白,经高尔基器加工后,释出细胞外,进一步形成胶原纤维。另外,还合成和分泌蛋白多糖。一旦有机骨基质形成,钙化亦即开始。骨母细胞中有大量线粒体,其基质中含有丰富的钙磷颗粒(焦磷酸锑钙)。骨母细胞富于碱性磷酸酶,具有焦磷酸酶的活性,可以水解焦磷酸盐,还可水解磷酸酯,提高局部钙和磷酸盐的浓度,形成过饱和状态,而促进钙化过程。电镜下,骨母细胞以分泌基质小泡的方式,释放其内容物,使有机骨基质钙化。近年发现骨母细胞合成骨钙蛋白(osteocalcin)和骨联蛋白(osteonectin),它们是维生素K依赖性钙结合蛋白,能促使矿物盐与胶原纤维的结合。骨母细胞有维生素D受体,还有甲状旁腺激素受体以及胶原酶和激活胶原酶等的血浆素原活素(plasminogen activator),表明它也可能参与骨质吸收。骨母细胞的大小、形态与其功能有关,在骨形成活跃时骨母细胞肥硕、呈立方或柱状;当骨形成静止时则变为扁平或梭形。②骨细胞(osteocyte):骨母细胞分泌骨基质的过程中自身被包埋在其陷窝之中而成为骨细胞。骨细胞除参与骨的合成外,也可能参与骨的吸收,往往可见陷窝周围有骨质溶解。③破骨细胞(osteoclast):来自单核巨噬细胞,为一种多核巨细胞,含有丰富的酸性磷酸酶、胶原酶和蛋白多糖酶等,具有吸收内和钙化软骨的功能。电镜下,破骨细胞的细胞膜在贴近被吸收骨的一侧形成密集的皱褶,称为皱褶缘(ruffled border),以增加骨质吸收的表面积。破骨细胞的细胞膜上有甲状旁腺激素和降钙素的受体,用以调节其功能。人的淋巴细胞可以产生破骨细胞激活因子(OAF),可诱导破骨细胞的形成和吸收骨质,前列腺素也可引起骨质吸收。
骨的形成和吸收
1.骨的形成通过膜内化骨和软骨内化骨两种方式完成,两者均需经过两个阶段,即先形成有机骨质,称为类骨(osteoid),继而钙化为骨质。现以长骨为例,说明上述二种骨形成方式。
长骨由骨干和两端的骨骺端组成,在骨干的近骨骺处称为干骺端。在青春期末前,骨骺和骨干之间仍保留一层软骨板,称为骺板。在骺板软骨与干骺端之间有软骨化骨的过程,这是长骨增长的基础。软骨化骨是一个连续的过程,形态上分为四个区,即静止软骨区、增生软骨区,软骨基质钙化区和骨化区。在骺板近骨骺处软骨细胞依骨的长轴排列呈柱状,并不断增生和分泌软骨基质,而在近干骺端处软骨基质不断钙化,软骨细胞不断退化、死亡,并由破骨细胞吸收清除。同时血管及骨母细胞侵入,在正在清除的软骨基质表面有整齐排列成行的新生骨母细胞,不断形成类骨质,并进一步钙化形成骨质。青春期后(约17~22岁)骺板完全骨化,长骨停止生长,该处留有一条线形痕迹,称为骺线。骨内、外表面均被覆一层骨膜。骨外膜由致密的结缔组织构成,其深层的间叶细胞可分化为骨母细胞形成类骨和骨质,这种骨形成过程称膜内化骨。骨内膜被覆骨髓腔面和骨小梁表面,为薄层的结缔组织,间叶细胞排列呈单层如扁平上皮,亦能分化为骨母细胞,骨内膜还有破骨细胞。
2.骨的吸收矿物质和有机骨基质成分是同时被吸收的,主要由破骨细胞完成。被吸收的骨质表面形成凹陷,也称为Howship陷窝。类骨组织具有较强的抵抗力,不被破骨细胞吸收。
在整个生命过程中,骨组织在不断更新,骨的形成和吸收不断进行。幼年时新骨形成大于吸收,成人两者趋于平衡,老年人则骨质吸收明显大于形成,骨质日益疏松。
骨的类型
由于骨基质的胶原纤维和骨细胞排列不同,人类骨质在镜下可分为两种类型。
1.编织骨(woven bone)骨基质的胶原纤维粗短,呈不规则或无定向排列,骨陷窝及骨细胞均较大且排列紧密。编织骨属于非永久性骨,见于生长旺盛的骨质如胚胎或4岁以下的幼儿时期,经过一段时期后转变为板层骨。在病理情况下见于骨折后形成的骨痂及炎症病变部位之新生骨,也可见于骨肿瘤及瘤样病变如骨肉瘤、纤维结构不良等。
2.板层骨(lamellar bone)骨基质的胶原纤维较纤细,排列规则,有一定方向,如在松质骨其排列与骨小梁的长轴平行,而在致密骨或皮质骨则围绕血管呈同心圆排列(Havers系统)。用嗜银染色或偏光显微镜观察则十分明显。
关节可分为不动关节(synarthroses)和动关节(diarthroses)。动关节又称滑膜性关节,由关节软骨、滑膜以及关节囊和周围的韧带、肌肉组成。动关节容易发生病变:
1.滑膜(synovial membrane) 衬于关节囊内面并附于关节软骨周缘,有内、外两层,内层为被覆于关节腔的滑膜细胞(synoviocyte),形成不连续的单层扁平细胞或一到多层梭形、椭圆形或立方形细胞层。滑膜细胞直接与外层相连,外层为富于血管和淋巴管的疏松结缔组织。与浆膜腔不同,两者之间无基膜,有利于滑液和血管、淋巴管之间的物质渗透和交换。炎症时也容易造成病变扩散蔓延。正常的滑膜平滑,可形成小绒毛状突起或含脂肪组织的皱襞,充填关节内的空隙。
电镜下,滑膜细胞分两种:一种为A型或巨噬细胞样细胞(M)型,胞浆内有大量溶酶体和吞噬空泡,多丝状伪足。主要吞噬进入关节的内源性或外来异物,还合成降解酶,主要是胶原酶;另一种为B型或纤维母细胞样细胞(F)型,胞浆内有丰富的粗面内质网和核蛋白体,主要合成滑液内透明质酸盐-蛋白质。滑膜细胞再生能力强,滑膜血管外膜细胞可化生为滑膜细胞。滑膜受损后易于修复,且可过度增生,形成各种形状的绒毛甚至结节(如类风湿关节炎、绒毛结节性滑膜炎)。偶尔可化生形成软骨或骨化小灶(如滑膜软骨瘤病)。
关节腔内含有滑液,滑液由血浆透析而来,再加以滑膜细胞合成的透明质酸盐-蛋白质,而增加了粘稠度。滑液的作用是润滑关节面及营养关节软骨。
2.关节软骨为透明软骨,表面光滑,柔软而富有弹性。由软骨细胞及软骨基质组成。软骨细胞分三层:表层为梭形,其细胞长轴与表面平行;中层呈小柱状排列,细胞可分裂增生;深层软骨细胞肥大,排列紧密,与其下的骨髓以狭窄的钙化软骨基质相分隔。软骨基质由软骨细胞产生和分泌,主要由Ⅱ型胶原纤维和蛋白多糖组成。Ⅱ型胶原纤维束粗大而致密交织成坚固的网架,保持软骨结构的完整性。蛋白多糖主要为硫酸软骨素A和C和硫酸角质素。它们是由一个核心蛋白连结许多氨基多糖侧链所组成,有像瓶刷状的空间分子结构,这种高度亲水性分子结构使关节软骨保持弹性,关节软骨本身无血管和淋巴管,其营养来自滑液,这种分子结构以及关节的活动可促进两者之间的物质交换。蛋白多糖又是多阴离子的大分子,可与带正电荷的胶原分子形成非可溶性复合物,亦可与各种染料结合。HE染色呈淡蓝色,爱先蓝染色阳性呈蓝色,甲苯胺蓝呈异染反应(紫红色)。病变时由于基质蛋白多糖降解,软骨染色反应可发生改变。HE呈红色,异染反应也消失。软骨细胞可合成胶原酶等蛋白溶解酶,与病变时软骨的降解有关。
第一节 骨折愈合
骨折(fracture of bone)通常可分为外伤性骨折和病理性骨折两大类。骨的再生能力很强,经过良好复位后的外伤性骨折,一般在3~4个月或更长一些时间内,可完全愈合。骨外、内膜中骨母细胞的增生和产生新生骨质是骨折愈合的基础。骨折后经血肿形成、纤维性和骨性骨痂形成以及骨痂改建的过程而完全愈合,使骨在结构和功能上恢复正常。
一、骨折愈合过程
骨折愈合(fracture healing)过程可分为以下几个阶段:
(一)血肿形成
骨折时除骨组织被破坏外,也一定伴有附近软组织的损伤或撕裂。骨组织和骨髓都富含血管,骨折后常伴有大量出血,填充在骨折的两断端及其周围组织间,形成血肿。一般在数小时内血肿发生血液凝固。和其他组织的创伤一样,此时在骨折局部还可见轻度中性粒细胞浸润。
骨折时由于骨折处营养骨髓、骨皮质及骨膜的血管随之发生断裂,因此在骨折发生的1~2天内,可见到骨髓造血细胞的坏死,骨髓内脂肪的析出,以后被异物巨细胞包绕形成脂肪“囊”(fat“cyst”)。骨皮质亦可发生广泛性缺血性坏死,骨坏死在镜下表现为骨陷窝内的骨细胞消失而变为空穴。如果骨坏死范围不大,可被破骨细胞吸收,有时死骨可脱落、游离而形成死骨片。
(二)纤维性骨痂形成
大约在骨折后的2~3天,从骨内膜及骨外膜增生的纤维母细胞及新生毛细血管侵入血肿,血肿开始机化。这些纤维母细胞实质上多数是软骨母细胞及骨母细胞的前身。上述增生的组织逐渐弥合,填充并桥接了骨折的断端,继而发生纤维化形成纤维性骨痂,或称暂时性骨痂(provisional callus)肉眼上骨折局部呈梭形肿胀。约经1周左右,上述增生的肉芽组织及纤维组织部分可进一步分化,形成透明软骨。透明软骨的形成一般多见于骨外膜的骨痂区,而少见于骨髓内骨痂区,可能与前者血液供应较缺乏有关。此外,也与骨折断端的活动度及承受应力过大有关。但当骨痂内有过多的软骨形成时会延缓骨折的愈合时间。
(三)骨性骨痂形成
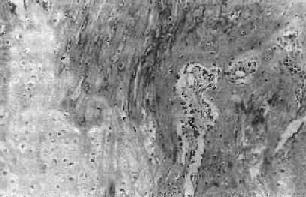
骨折愈合过程的进一步发展,是骨母细胞产生新生骨质逐渐取代上述纤维性骨痂。开始形成的骨质为类骨组织(图17-1),以后发生钙盐沉着,形成编织骨(woven bone),即骨性骨痂(图17-2)。纤维性骨痂内的软骨组织,和骨发育时的软骨化骨一样,发生钙盐沉着而演变为骨组织,参与骨性骨痂的形成。此时所形成的编织骨,由于其结构不够致密,骨小梁排列比较紊乱,故仍达不到正常功能需要。

图17-1 骨痂
左侧为软骨性骨痂,右侧为类骨组织 ×130
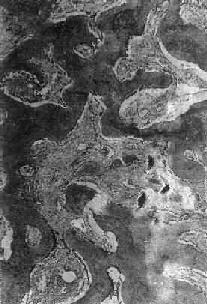
图17-2 骨痂
在幼稚编织骨骨小梁表面的骨母细胞排列成行 ×66
按照骨痂的细胞来源及骨痂的部位不同,可将骨痂分为外骨痂和内骨痂。
1.外骨痂(external callus)或骨外膜骨痂(periosteal callus),是由骨外膜的内层即成骨层细胞增生,形成梭形套状,包绕骨折断端。如上所述,以后这些细胞主要分化为骨母细胞形成骨性骨痂,但也可分化为软骨母细胞,形成软骨性骨痂。在长骨骨折时以外骨痂形成为主。
2.内骨痂(internal callus)由骨内膜细胞及骨髓未分化间叶细胞演变成为骨母细胞,形成编织骨。内骨痂内也可有软骨形成,但数量比外骨痂为少。
(四)骨痂改建或再塑
上述骨痂建成后,骨折的断端仅被幼稚的、排列不规则的编织骨连接起来。为了符合人体生理要求而具有更牢固的结构和功能,编织骨进一步改建成为成熟的板层骨,皮质骨和髓腔的正常关系也重新恢复。改建是在破骨细胞的骨质吸收及骨母细胞新骨质形成的协调作用下进行的,即骨折骨所承受应力最大部位有更多的新骨形成而机械性功能不术需要的骨质则被吸收,这样就使骨折处上下两断端按原来的关系再连接起来,髓腔也再通。
在一般情况下,经过上述步骤,骨折部恢复到与原来骨组织一样的结构,达到完全愈合。
二、影响骨折愈合的因素
1.全身性因素①年龄:儿童骨组织再生能力强,故骨折愈合快;老年人骨再生能力较弱,故骨折愈合时间也较长。②营养:严重蛋白质缺乏和维生素C缺乏可影响骨基质的胶原合成;维生素D缺乏可影响骨痂钙化,妨碍骨折愈合。
2.局部因素①局部血液供应:如果骨折部血液供应好则骨折愈合快,如肱骨的外科颈(上端)骨折;反之,局部血液供应差者,骨折愈合慢,如股骨颈骨折。骨折类型也和血液供应有关:如螺旋形或斜形骨折,由于骨折部分与周围组织接触面大,因而有较大的毛细血管分布区域供应血液,愈合较横形骨折快。②骨折断端的状态:骨折断端对位不好或断端之间有软组织嵌塞等都会使愈合延缓甚至不能接合。此外,如果骨组织损伤过重(如粉碎性骨折),尤其骨膜破坏过多时,则骨的再生也较困难。骨折局部如出血过多,血肿巨大,不但影响断面的接触,且血肿机化时间的延长也影响骨折愈合。③骨折断端的固定:断端活动不仅可引起出血及软组织损伤,而且常常只形成纤维性骨痂而难有新骨形成。为了促进骨折愈合,良好的复位及固定是必要的。但长期固定可引起骨及肌肉的废用性萎缩,也会影响骨折愈合。④感染:开放性骨折(即骨折处皮肤及软组织均断裂,骨折处暴露)时常合并化脓性感染,延缓骨折愈合。
骨折愈合障碍者,有时新骨形成过多,形成赘生骨痂,愈合后有明显的骨变形,影响功能的恢复。有时纤维性骨痂不能变成骨性骨痂并出现裂隙,骨折两断端仍能活动,形成假关节,甚至在断端有新生软骨被覆,形成新关节。
附 病理性骨折
病理性骨折(pathological fracture)是指已有病变的骨,在通常不足以引起骨折的外力作用下发生的骨折,或没有任何外力而发生的自发性骨折。
常见的病理性骨折的原因:
1.骨的原发性或转移性肿瘤是病理性骨折最常见的原因,特别是溶骨性的原发或转移性骨肿瘤。原发性骨肿瘤如多发性骨髓瘤、骨巨细胞瘤及溶骨性成骨肉瘤等;属于转移性骨肿瘤的如转移性肾癌、乳腺癌、肺癌、甲状腺癌及神经母细胞瘤等。不少原发性和转移性骨肿瘤有时因病理性骨折后才被发现。
2.骨质疏松(osteoporosis)老年、各种营养不良和内分泌等因素可引起全身性骨质疏松,表现为骨皮质萎缩变薄,骨小梁变细、数量减少。主要影响脊椎骨、股骨颈、掌骨等。老年尤其是绝经后老年妇女胸、腰椎压缩性骨折,股骨颈、肱骨上端及桡骨下端骨折较为多见。肢体瘫痪、长期固定或久病卧床等可引起局部废用性骨质疏松而造成骨折。
3.内分泌紊乱由甲状旁腺腺瘤或增生引起的甲状旁腺功能亢进,可导致骨的脱钙及大量破骨细胞堆积,骨小梁为纤维组织所取代。此时虽有新骨形成,但只能形成纤细的编织骨或非钙化的类骨组织,而极易发生多发性病理性骨折。
4.骨的发育障碍有多种属于这类的先天性骨疾患可以引起病理性骨折。例如先天性成骨不全(osteogenesis imperfecta),为一种常染色体显性遗传性疾病,在胎儿或儿童时期发病,乃由于先天性间充质发育缺陷,不易分化为骨母细胞,同时骨母细胞合成骨基质中Ⅰ型胶原纤维障碍,因此长骨骨皮质很薄,骨细而脆,极易发生多发性病理性骨折,故又称为脆性骨综合征(brittle bone syndrome)。而骨折后新形成的骨痂为软骨性,或为纤维性,难以发生骨化。
病理性骨折时,骨的原有病变往往使骨折愈合迟缓,甚至几乎没有修复反应。也常使骨原有病变的组织学图像发生改变或复杂化。